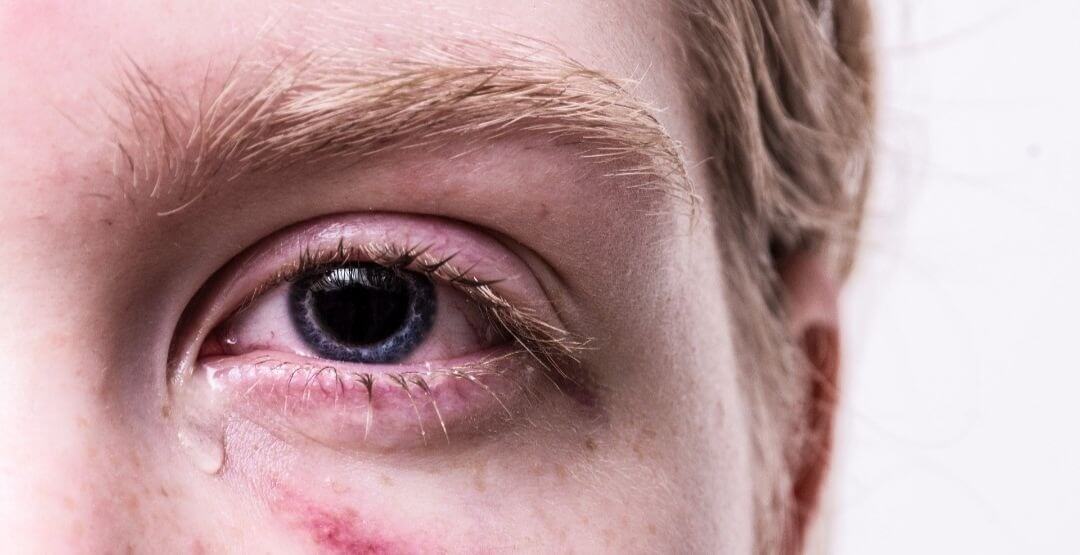
No mundo todo, tem aumentado o diagnóstico de alergia ocular em crianças e adolescentes. Instituições e especialistas oftalmológicos atribuem esse cenário à predisposição genética combinada com fatores ambientais, como alimentação, alérgenos e poluição.
De acordo com a Sociedade Brasileira de Oftalmologia Pediátrica (SBOP), a conjuntivite (com ou sem rinite) afeta entre 15% a 28% dos jovens. Já 44% dos portadores de asma menores de 14 anos apresenta, ao menos, um sintoma ocular. Por outro lado, apenas um terço é diagnosticado com conjuntivite alérgica. Dessa forma, esse subdiagnóstico prejudica diretamente a qualidade de vida.
Para ajudar no diagnóstico precoce, a SBOP publicou um guideline para orientar o monitoramento e tratamento da alergia ocular em crianças e adolescentes. O documento foi desenvolvido a partir da revisão de 56 estudos. Em seguida, confira as novas diretrizes.
Alergia ocular em crianças e adolescentes: diagnóstico
O diagnóstico da alergia ocular em crianças e adolescentes ocorrerá a partir da análise do histórico pessoal e familiar de atopia, sintomas, sinais e testes adicionais. O problema está relacionado à rinite alérgica em 97% das crianças, à asma em 56% e à dermatite atópica em 33%.
Dentre os sintomas, geralmente é bilateral necessariamente com pruído, lacrimejento e queimação. O exame ocular poderá mostrar secreção mucoaquosa, edema palpebral, quemose, hipertrofia papilar na conjuntiva palpebral, hiperemia conjuntival, nódulos límbicos, ceratite e até eventual envolvimento corneano.
Alergia ocular em crianças e adolescentes: tratamento
O tratamento inicial acontece com protocolos não farmacológicos que diminuem o contato entre o alérgeno e a conjuntiva, como a eliminação da poeira, fungo e pólen. Também são indicadas compressas frias e lubrificantes artificiais sem conservantes.
Caso a alergia ocular em crianças e adolescentes ainda permaneça, deve-se começar o tratamento tópico com anti-histamínicos, estabilizadores de mastócitos, drogas de ação múltipla, anti-inflamatórios não esteroidais e, em casos extremos, corticoides.
A combinação com vasoconstrictores aumenta o efeito terapêutico, mas pode levar a hiperemia rebote e taquifilaxia. A utilização por muito tempo não é recomendada e essas medicações devem ser usadas com cautela em pacientes com glaucoma, hipertireoidismo e doença cardiovascular (grau de recomendação D).
Estabilizadores de membrana de mastócitos agem inibindo a degranulação dos mastócitos. Esses agentes podem ser administrados a cada 6-8 horas por pelo menos duas semanas (grau de recomendação A). Agentes de ação múltipla atuam como estabilizadores de mastócitos, antagonistas dos receptores seletivos H1 (olopatadina e cetotifeno) e moduladores da atividade antiinflamatória dos eosinófilos.
A epinastina atua nos receptores H1 reduzindo o prurido e nos receptores H2 reduzindo a vasodilatação, enquanto outros como a alcaftadina também bloqueiam receptores H4. Os agentes com ação múltipla têm efeitos imediatos e de longa duração e são comprovadamente mais efetivos que a fluorometolona no tratamento da conjuntivite sazonal (grau de recomendação A).
Anti-inflamatórios não esteroidais tópicos bloqueiam a via da cicloxogenase e, portanto, a síntese de prostaglandinas e tromboxanos. Essas drogas têm eficácia contra a hiperemia e o prurido ocular (grau de recomendação A). Cetorolaco (anti-inflamatório não hormanal) é aprovado para o tratamento da conjuntivite alérgica, mas é menos efetivo que olopatadina e emedastina. O uso desse anti-inflamatório não hormonal tópico em criança também é limitado pela ardência ocular.
Corticoides interferem com a síntese de proteína intracelular e bloqueio da fosfolipase A2 (que forma ácido aracdônico). Também atuam inibindo a produção de citocinas e migração de células inflamatórias. Os corticoides tópicos não são considerados terapia de primeira linha para conjuntivite alérgica, apesar de drogas de baixa concentração (fluorometolona, loteprednol e rimexolona) poderem ser usadas para tratar a inflamação moderada.
Casos graves
Nas inflamações graves, as escolhas são a dexametasoma e a prednisolona (grau de recomendação B) em alta frequência (a cada 2-4 horas) por curtos períodos (3-4 semanas). Os efeitos adversos potenciais devem ser monitorados (aumento da pressão intraocular, catarata e ceratite).
Pacientes com ceratoconjuntivite grave, conjuntivite papilar gigante, envolvimento límbico e úlcera de córnea recorrente podem ter necessidade de injeção supratarsal de corticoide como tratamento adjuvante. Colírios de imunomoduladores (ciclosporina ou tacrolimus) têm efeitos em alguns pacientes e têm sido cada vez mais utilizados.
A ciclosporina A tem efeito anti-inflamatório e imunomodulador, inibindo a atividade do NF-kB, sendo disponível como colírio a 0,05% e usado de 2-4 vezes ao dia. O tacrolimus age inibindo a proliferação de mastócitos e degranulação e reduzindo a produção de citocinas pelo linfócito T (com maior potência que a ciclosporina A). É prescrito como pomada 0,02%- 0,03% ou colírio 0,03%-0,1% administrados 2-4x ao dia.
A primeira geração de anti-histamínicos H1 não é recomendado por causa do efeito sedativo e atividade anticolinérgica. Drogas de segunda geração (desloratadina, ebastina, loratadina e rupatadina) têm eficácia similar, porém com menos efeitos adversos e sedação (grau de recomendação B). Geralmente são administradas para controle dos sintomas nasais e oculares da rinoconjuntivite.
Imunoterapia
A imunoterapia sistêmica contra o alérgeno pode suprimir ou regular a resposta imune. A primeira geração de antihistamínicos tópicos bloqueia o receptor H1, porém são pouco tolerados e têm efeito e potência restritos (grau de recomendação D).
O critério primário para o diagnóstico clínico da ceratoconjuntivite atópica é uma forma específica de conjuntivite crônica com ceratite em associação com dermatite atópica e eczema. Dessa forma, a ceratoconjuntivite é uma doença sistêmica com manifestação ocular e essa é a razão do uso da imunossupressão sistêmica com ciclosporina A.
Altas doses de alérgenos induzem um desvio da resposta imune em favor de linfócitos Th1, com a formação de interferon gama e produção de células T regulatórias. A OMS recomenda imunoterapia específica para alérgenos como uma abordagem efetiva em pacientes com doenças alérgicas como a rinoconjuntivite e a asma.
Pode ser administrada por via sublingual ou subcutânea, induzindo tolerância ao alérgeno em curto e longo prazo. Além disso, melhora sintomas oculares em alguns pacientes com rinoconjuntivite alérgica, mesmo após a parada do tratamento. Produz uma redução de 63% da necessidade de medicação em pacientes com rinoconjuntivite ou conjuntivite sazonal, mas não em pacientes com conjuntivite perene (grau de evidência A).
A imunossupressão com imunomoduladores pode ser uma opção para casos graves refratários ao tratamento tópico para evitar o uso de corticoides sistêmicos e seus efeitos adversos. Tanto o tacrolimus quanto a ciclosporina agem inibindo a calcineurina, que geralmente ativa o fator nuclear e causa proliferação e ativação de células T.
A inibição da calcineurina inibe a produção e ativação de citocinas pelas células T e o processo inflamatório crônico. Um mínimo de 12 semanas de terapia com ciclosporina sistêmica na dose diária de 3 a 5 mg/kg pode ser benéfica no tratamento da dermatite atópica.
Os anticorpos monoclonais podem ser usados no controle de doenças alérgicas e também como alternativa nas alergias oculares. O anticorpo monoclonal anti IgE amalizumab, que é indicado para o tratamento da asma e urticária crônicas, também demonstrou ter efeito apesar de incompleto, no controle da ceratoconjuntivite vernal grave. O anti Il4 dupilumab, indicado para dermatite atópica, asma grave e rinosinusite crônica, também poderá ser benéfico no tratamento da conjuntivite alérgica.
O tratamento cirúrgico na conjuntivite alérgica inclui a ceratectomia superficial para úlceras/placas em escudo; a excisão de papilas gigantes associada com recobrimento conjuntival, de mucosa oral ou transplante de membrana amniótica; a cirurgia reconstrutora com transplante de células tronco límbicas.
A intervenção cirúrgica é reservada para pacientes com doença ameaçadora à visão, caracterizada pela presença de grandes papilas, úlceras em escudo ativas/extensas e deficiência de células tronco limbares com extensa conjuntivalização. Geralmente são refratários à terapia farmacológica e precisam ser monitorados para complicações como infecção, opacidade de córnea permanente, catarata e glaucoma.
Monitorização indicado pelo guindeline
- Casos leves: rever a cada quatro semanas e manter tratamento até melhora dos sintomas;
- Casos moderados intermitentes ou perene: rever a cada quatro semanas (se controlados, tratar quatro semanas e considerar suspender colírios. Se não controlados, tratar como casos graves). Considerar corticoide leve se houver envolvimento corneano leve e imunoterapia específica em situações persistentes ou com outras manifestações;
- Casos graves: rever a cada duas semanas. Se controlados, diminuir corticoide a cada três dias. Se não controlados, rever o diagnóstico. Considerar terapia com biológicos e imunoterapia específica.
Fonte: PedMed – Juliana Rosa
Ronconni CS, et al. Brazilian guidelines for the monitoring and treatment of pediatric allergic conjunctivitis. Diretrizes brasileiras sobre o monitoramento e tratamento da conjuntivite alérgica pediátrica. Arq. Bras. Oftalmol. 2021 Nov. doi: 10.5935/0004-2749.20220053
Revisado por Paulo Schor, médico oftalmologista, professor livre docente e diretor de inovação da Universidade Federal de São Paulo (Unifesp) e colaborador da Faculdade de Medicina do Hospital Albert Einstein.
Fique por dentro das principais novidades em gestão de saúde. Acompanhe o blog da Phelcom.